Módulo 3 | Manejo clínico: atenção especializada
COVID-19
Manejo da infecção causada pelo novo coronavírus
Aula 1
Detecção precoce e classificação da severidade dos pacientes com síndrome respiratória aguda grave (SRAG)
Esta é a Aula 1 do Módulo 3 do curso COVID-19 Fiocruz.
Nesta aula, vamos compartilhar conhecimento científico para o manejo clínico em situações graves.
Ao final, você será capaz de:
- descrever a importância da detecção precoce da Síndrome Respiratória Aguda Grave (SRAG); e
- descrever os critérios para classificação da severidade de pacientes com Síndrome Respiratória Aguda Grave (SRAG).
Esta aula está voltada para os ambientes hospitalares (emergências hospitalares) e aqueles voltados à urgência e emergência fora do ambiente hospitalar (Unidades de Pronto Atendimento – UPAS). A cada dia mais pacientes com quadros graves têm chegado às Unidades Básicas de Saúde, o que torna o que discutiremos aqui relevante para os profissionais de saúde em toda a linha de cuidado voltada à COVID-19.
Síndrome Respiratória Aguda Grave (SRAG)
A COVID-19 já é considerada uma das piores crises sanitárias da história, com quase 200 milhões de pessoas infectadas e mais de 4 milhões de mortes após um ano de pandemia. No Brasil os números chegam a quase 20 milhões de casos e mais de 500 mil mortes. Com o surgimento de novas cepas do vírus e o ritmo heterogêneo da vacinação em todo o mundo, as perspectivas para o fim da pandemia são incertas.
Segundo estudo de Wu e McGoogan, em uma coorte de 72.314 pessoas com COVID-19 na China, 81% dos casos foram leves; 14% foram severos e 5% críticos.
| CASOS SUSPEITOS PARA COVID-19 |
|---|
|
Síndrome Gripal (SG): indivíduo com quadro respiratório agudo, caracterizado por:
A febre pode não estar presente na suspeita da COVID-19. Em crianças, pensar a obstrução nasal como um sinal possível. Em adultos, considerar critérios específicos de agravamento, como síncope, confusão mental, sonolência excessiva, inapetência e irritabilidade. Síndrome Respiratória Aguda Grave (SRAG): Síndrome Gripal que apresente:
Em crianças, além dos itens anteriores, observar os batimentos de asa de nariz, cianose, tiragens intercostais, desidratação e inapetência. |
Segundo o National Institute of Health, em um relato de 1482 pacientes internados com COVID-19 confirmada, os sintomas mais presentes foram tosse (86%), febre ou calafrios (85%), taquipneia (80%), diarreia (27%) e náuseas (24%). Outros sintomas relatados foram, tosse produtiva, cefaléia, zumbidos, rinorreia, perda do paladar e do olfato, dor de garganta, dor abdominal, anorexia e vômitos.
A definição do que é um quadro severo da síndrome gripal (suspeita ou confirmada COVID-19) é relevante para a adequação do cuidado de cada paciente, mas também para o estudo epidemiológico da ocorrência da doença, permitindo avaliar se as estratégias de mitigação são adequadas e possibilitando maior planejamento dos serviços de saúde à medida em que a pandemia avança.
Segundo Verity et al., o quadro grave/severo de síndrome gripal pela COVID-19 foi definido na China e em outros países como aquele que apresenta:
- taquipneia ≥30 irpm;
- saturação de O2 ≤93% em ar ambiente; ou
- taxa de PaO2/FiO2 PaO2/FiO2 < 300 mm Hg.

Fonte: The Lancet.
Detecção precoce da SRAG através dos fatores de risco para seu desenvolvimento
O trabalho de detecção precoce inicia-se na realização de uma anamnese adequada, que considere o histórico do paciente, cujo objetivo é determinar um nível de risco para a COVID-19 ou avaliação de outras causas possíveis. Esse histórico permite identificar a evolução clínica do paciente e suas comorbidades. O exame físico possibilita completar o quadro clínico do paciente, e, assim, a equipe de saúde pode considerar os fatores de risco presentes.
Quais são os fatores de risco?
Os fatores de risco para o agravamento de uma síndrome gripal para um quadro de SRAG compreendem tanto as condições crônicas ou agravos dos pacientes, como suas características clínicas/laboratoriais no momento em que se apresentam em um serviço de saúde.
Importância da compreensão dos fatores de risco
A compreensão dos fatores de risco para a hospitalização de pacientes suspeitos ou com COVID-19 é bastante importante por diversas razões:
- identificar pacientes que possam se beneficiar de um monitoramento mais intensivo que favoreça intervenção oportuna no manejo de uma possível piora do quadro clínico;
- orientar uma regulação de leitos baseada em parâmetros de risco de cada paciente;
- apoiar os gestores de saúde sobre populações de maior risco e vulnerabilidade;
- ajudar os planejadores e epidemiologistas em suas estimativas de casos e hospitalizações e, portanto, na definição da necessidade de leitos e outros recursos.
A identificação de condições de risco relacionadas à complicação da síndrome gripal pela COVID-19 para a SRAG é uma importante ferramenta para a detecção precoce de um quadro mais grave, bem como para a tomada de decisões clínicas e consequente definição do tipo de leito de internação necessário.
Segundo o Ministério da Saúde, as condições produtoras de maior risco a serem consideradas são:
| CONDIÇÕES DE RISCO PARA COMPLICAÇÕES |
|---|
|
Fonte: Ministério da Saúde
De acordo com o Ministério da Saúde, a estratificação dos pacientes deve considerar as condições acima elencadas (que aumentam o risco em relação à gravidade da doença pela COVID-19) e se os sintomas respiratórios se relacionam com o trato respiratório superior ou inferior.
No trato respiratório superior, identificar a presença dos seguintes sinais:
- tosse, coriza, dor de garganta ou febre;
- ausência dos critérios atribuídos ao trato respiratório inferior.
Em relação ao trato respiratório inferior, utilizar o oxímetro para aferir se a SatO2 < 93%, e/ou se a Frequência Respiratória > 22 incursões respiratórias por minuto.

Fonte: Freepik
| FATORES DE RISCO PARA COMPLICAÇÕES CLÍNICAS |
|---|
A ausência desses fatores constitui uma situação de baixo risco e a presença de um desses fatores uma situação de alto risco. |
Fonte: Ministério da Saúde
O quadro abaixo apresenta parâmetros em termos do qSOFA para internação em leito geral ou em leito de UTI.
| CRITÉRIOS PARA INTERNAÇÃO | CRITÉRIOS PARA INTERNAÇÃO EM UTI |
|---|---|
|
qSOFA= 1 Saturação< 92% em ar ambiente Paciente com acometimento pulmonar extenso no exame de imagem |
qSOFA ⋝ 2 qSOFA= 1 e sO2 ⋜ 92% Insuficiência respiratória aguda com necessidade de ventilação mecânica invasiva Necessidade de oxigênio suplementar acima de 2L/min para saturação acima de 92% Hipotensão arterial (PAM< 65 mmhg ou PAS< 90 mmhg) Frequência respiratória acima de 30 irpm persistente Rebaixamento do nível de consciência |
|
Critérios para calcular qSOFA:
|
Elaboração: Hospital Alemão Oswaldo Cruz
Características de apresentação e evolução da SRAG
A literatura científica sobre a COVID-19, com foco nas apresentações clínicas da doença, tem mostrado que lidamos com uma doença efetivamente sistêmica, atingindo não só o aparelho respiratório, mas também os rins, o aparelho cardiovascular, o sistema de coagulação, entre outros.
Na base desses acometimentos estaria uma potente síndrome inflamatória, provocando sintomas e sinais em muitos aparelhos e sistemas do corpo humano.
O artigo COVID-19 cytokine storm: the interplay between inflammation and coagulation, fala da "cytokine storm” - a superprodução de citocinas em uma reação precoce pró-inflamatória -, que resulta no que tem sido descrito como uma tempestade de citocinas, levando ao risco aumentado de hipermaleabilidade vascular, falência de múltiplos órgãos e, finalmente, morte, quando as altas concentrações de citocinas não diminuem ao longo da evolução clínica do paciente. Essa compreensão da patogenicidade permite aos profissionais de saúde envolvidos no cuidado um raciocínio clínico abrangente.
Sídrome da tempestade de Citocinas na COVID-19
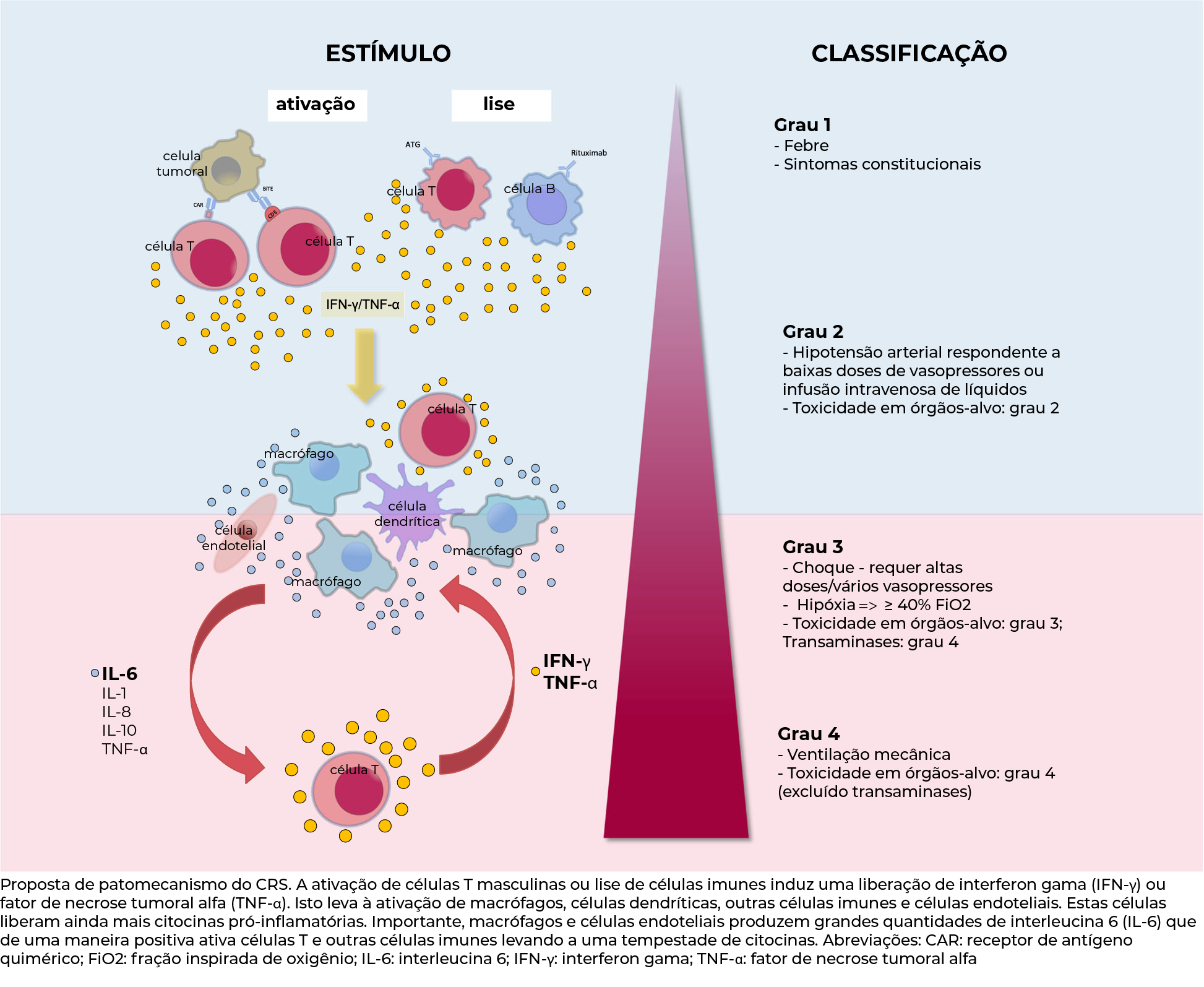
Fonte: Shimabukuro-Vornhagen, A., Gödel, P., Subklewe, M. et al (2020)
A pesquisadora em Saúde Pública do Centro de Pesquisas Gonçalo Moniz (CPqGM-FIOCRUZ/BA), Natalia Machado Tavares fala sobre a Síndrome da Tempestade de Citocinas
Para a médica Patrícia Rocco, chefe do Laboratório de Investigação Pulmonar da UFRJ, membro da Academia Nacional de Medicina e da Academia Brasileira de Ciências, o paciente com confirmação ou suspeita de COVID-19 deveria contar com uma série de exames para detectar alterações vasculares e inflamatórias, sejam de imagens, como tomografia, ou de sangue, nos quais se buscam marcadores inflamatórios e de risco para trombose. Patrícia Rocco investiga biomarcadores específicos, substâncias presentes no sangue que podem sinalizar risco de agravamento da COVID-19. Em entrevista ao jornal on-line O Globo, a médica observou: “Hoje não temos um protocolo de avaliação rápida, e isso custa vidas". Após cerca de 1 ano e meio do início da pandemia, em julho de 2021, ainda não há consenso acerca das medidas necessárias para avaliação inicial rápida em pacientes com suspeita ou diagnóstico confirmado para COVID-19. Uma das explicações para tal fato, entre outros fatores, é a grande heterogeneidade no conjunto de sintomas apresentados pelos pacientes nas fases iniciais da doença."
Na mesma matéria (Novos sintomas da COVID-19 enganam médicos e mostram outra face da doença), temos:
A infecção pelo coronavírus passou a ser associada à formação de microtrombos pelo corpo, inclusive no cérebro. Uma hipótese para isso é que os receptores usados pelo coronavírus para invadir as células existam em muitos órgãos, principalmente nos vasos sanguíneos. As células que revestem os pulmões estão cheias deles, mas eles também estão no intestino, nos rins e no coração, por exemplo. O que era vista como uma doença respiratória se mostrou uma síndrome preponderantemente vascular —frisa o hematologista e oncologista Daniel Tabak, da Academia Nacional de Medicina, que monitora a evolução da COVID-19 no Brasil. São essas complicações vasculares que têm sido associadas a AVCs e alterações cardíacas graves mesmo em pacientes jovens.
O reconhecimento da SRAG torna-se ainda mais complexo pelos relatos científicos recentes de uma “hipóxia silenciosa”, situação caracterizada por sintomas ainda leves em relação ao grau de hipoxemia, já bastante grave.
Síndromes clínicas associadas à infecção por SARS-CoV-2
-
Doença branda
Quadro compatível com infecção de vias aéreas superiores, sem sinais de desidratação, dispneia, sepse ou disfunção de órgãos.
Os sinais e sintomas mais comuns são:
- febre
- tosse
- dificuldade para respirar
- dor na garganta
- congestão nasal
- cefaleia
- mal-estar
- mialgia
Pacientes imunodeprimidos, idosos e crianças podem apresentar quadro atípico e não apresentar sinais de desidratação, febre ou dificuldade para respirar.
Em gestantes, devido a adaptações fisiológicas ou eventos adversos na gravidez, dispneia, febre, sintomas gastrointestinais ou fadiga podem se sobrepor aos sintomas da COVID-19.
-
Pneumonia sem complicações
Infecção do trato respiratório inferior sem sinais de gravidade.
Criança sem sinais de pneumonia grave com tosse ou dificuldade para respirar + respiração rápida.
Observação: Seguem os valores de referência de frequência respiratória de acordo com a faixa etária para avaliação:
- 1 a 12 meses: 30 a 53 irpm
- 1 a 2 anos: 22 a 37 irpm
- 3 a 5 anos: 20 a 28 irpm
- Escolar: 18 a 25 irpm
- Adolescente: 12 a 20 irpm
-
Pneumonia severa
Adolescente ou adulto: infecção do trato respiratório inferior com algum dos seguintes sinais de gravidade descritos a seguir:
- frequência respiratória > 30 incursões por minuto;
- esforço respiratório severo;
- SpO2 < 93% em ar ambiente;
- cianose;
- disfunção orgânica.
Crianças com tosse ou dificuldade para respirar e pelo menos mais um dos critérios seguintes:
- cianose central ou spO2<90%;
- esforço respiratório severo;
- sinais de PNM com aspectos de gravidade:
-
- uso de musculatura acessória para respiração;
- incapacidade ou recusa de amamentar ou ingerir líquidos;
- sibilância ou estridor em repouso; vômitos incoercíveis;
- alteração do sensório: irritabilidade ou sonolência, e convulsões.
A frequência respiratória que denota gravidade em crianças dependerá da idade, a saber:
- <2meses: ≥60irpm;
- 2 a 11 meses: ≥50irpm;
- 1 a 5 anos: ≥40 irpm
O diagnóstico é clínico. Imagens torácicas podem identificar ou excluir complicações.
-
Síndrome da Angústia Respiratória Aguda (SARA)
Início ou agravamento dos sintomas respiratórios até uma semana do aparecimento da doença. Pode ainda apresentar:
- alterações radiológicas (infiltrados, opacidades bilaterais, atelectasia lobar/pulmonar ou nódulos);
- edema pulmonar não explicado por insuficiência cardíaca ou hiper-hidratação;
- comprometimento da oxigenação em adultos e crianças:
Adultos:
- Sara leve: 200 mmHg < PaO2/FiO2 ≤ 300 mmHg (com Peep ou Cpap ≥ 5 cm H2O, ou não ventilado).
- Sara moderada: 100 mmHg < PaO2/FiO2 ≤ 200 mmHg (com PEEP ≥ 5 cm H2O, ou não ventilado).
- Sara grave: PaO2/FiO2 ≤ 100 mmHg (com PEEP ≥ 5 cm H2O, ou não ventilado). Quando a PaO2 não está disponível, a SpO2/FiO2 ≤ 315 sugere Sara (inclusive em pacientes não ventilados).
Crianças: OI = Índice de Oxigenação e OSI = Índice de Oxigenação utilizando SpO2.
Use a métrica baseada no PaO2, quando disponível.
Caso o PaO2 não esteja disponível, desmame a FiO2 para manter a SpO2 ≤ 97% para calcular o OSI ou a relação SpO2/FiO2:
- Ventilação não invasiva ou Cpap bi nível ≥ 5 cm H2O através de máscara facial completa: PaO2/FiO2 ≤ 300 mmHg ou SpO2/FiO2 ≤ 264.
- Sara leve (com ventilação invasiva): 4 ≤ OI < 8 ou 5 ≤ OSI < 7,5.
- Sara moderada (com ventilação invasiva): 8 ≤ OI < 16 ou 7,5 ≤ OSI < 12,3.
- Sara grave (com ventilação invasiva): OI ≥ 16 ou OSI ≥ 12,3
-
Sepse
Síndrome da resposta inflamatória sistêmica com disfunção orgânica na presença de infecção presumida ou confirmada.
São sinais frequentes de disfunção orgânica:
- alteração do nível de consciência
- oligúria
- taquipneia e/ou dispneia
- baixa saturação de oxigênio
- taquicardia
- pulso débil
- extremidades frias
- coagulopatia
- trombocitopenia
- acidose
- elevação do lactato sérico ou da bilirrubina
Apesar de ser uma patologia extremamente prevalente, médicos não intensivistas ainda não reconhecem a sepse em 45% das vezes. No vídeo, o Dr. André Luis Negrão Albanez explica o que é a sepse, fala sobre a importância de reconhecer seus sinais e sintomas de forma precoce e como fazer esse reconhecimento.
O vídeo é parte do Webinar Proqualis - Detecção precoce e manejo clínico da Sepse, disponível no canal do YouTube Proqualis Segurança do Paciente.
-
Choque séptico
Sepse acompanhada de hipotensão (pressão arterial média (PAM) < 65 mmHg) a despeito de ressuscitação volêmica adequada e requerendo o uso de vasopressores para manter PAM>=65 mmHg.
Crianças: qualquer tipo de hipotensão (SBP <5º percentil ou >2 DP abaixo do normal para a idade) ou dois ou três dos seguintes sintomas:
- estado mental alterado;
- taquicardia ou bradicardia
- (FC <90 bpm ou >160 bpm em menores de 12 meses e FC <70 bpm ou >150 bpm em crianças);
- preenchimento capilar prolongado (>2 seg) ou pulso fraco;
- taquipneia;
- pele manchada ou fria ou erupção petequial ou purpúrica;
- aumento do lactato;
- oligúria;
- hipertermia ou hipotermia.
Fonte: World Health Organization, mar.2020, adaptado.
Abreviaturas: IRA, infecção respiratória aguda; PA, pressão arterial; bpm, batimentos/minuto; Cpap, pressão positiva contínua das vias aéreas; FiO2, fração inspirada de oxigênio; PAM, pressão arterial média; VNI, ventilação não invasiva; OI, índice de oxigenação; OSI, índice de oxigenação utilizando SpO2; PaO2, pressão parcial de oxigênio; Peep, pressão positiva expiratória final; SBP, pressão arterial sistólica; DP, desvio-padrão; SIRS, síndrome de resposta inflamatória sistêmica; SOFA, avaliação sequencial de falência orgânica; SpO2, saturação de oxigênio.
Chegamos ao fim da aula
Você terminou a primeira aula do Módulo 3 do curso COVID-19 - Manejo da infecção causada pelo novo coronavírus.
Nesta aula, você viu sobre a importância da detecção precoce da Síndrome Respiratória Aguda Grave (SRAG), assim como os critérios para classificação da severidade de pacientes com SRAG.
Na próxima aula, vamos falar sobre o manejo clínico dos pacientes com síndrome respiratória aguda grave.
Continue seu aprendizado!
