Compreendendo a descentralização e regionalização
O Estado federativo se caracteriza pela organização do poder e autoridade, em diferentes níveis de governo, pactuada e assegurada por uma Constituição. Uma das principais características de uma federação é a relação entre autonomia e interdependência entre os entes. O equilíbrio entre autonomia e interdependência dos governos está diretamente relacionado ao grau de centralização e descentralização do Estado.
Autonomia
Diz respeito à capacidade de cada nível de governo de definir regras próprias e tomar decisões no campo da administração pública.
Interdependência
Está relacionada às prerrogativas e competências comuns a todos os entes federativos, que limitam a autonomia de cada ente e mantém a coesão nacional.
As federações ao redor do mundo, a partir do seu contexto histórico, possuem um pacto constitucional que envolve diferentes graus de centralização e de atribuições e responsabilidades entre os governos nacional e subnacionais. A partir desse pacto, são definidas regras de atuação dos governos, como os papéis e responsabilidades comuns e concorrentes; a capacidade fiscal, política e administrativa de cada ente federativo; e as formas de integração e coordenação federativa.
Cada fase da história das federações é marcada por ciclos de maior ou menor descentralização do poder no território. Esse movimento está relacionado à trajetória democrática de cada país, à ação dos distintos atores do Estado e da Sociedade e aos usos e sentidos atribuídos à descentralização na organização das políticas públicas. A descentralização é uma característica de Estados federativos e envolve o processo de transferência de poder e responsabilidades entre os vários níveis de governo.
Diferente da descentralização, a regionalização, mais especificamente no campo das políticas públicas, é um processo organizativo usado para fins administrativos, de planejamento setorial e de promoção do desenvolvimento. Nas federações, em geral, descentralização e regionalização estão associadas e têm como finalidade a operacionalização das políticas públicas.
Descentralização e regionalização na saúde
No setor saúde, a descentralização e regionalização são processos técnico-políticos que envolvem a articulação entre esferas de governo e assumem sentidos variados, de acordo com o contexto institucional no qual são formuladas e implementadas.
-
A descentralização da saúde se caracteriza pela transferência de atribuições e competências políticas, administrativas e fiscal/financeiras.
-
A regionalização da saúde está associada a processos que envolvem a organização do sistema de serviços em uma base territorial e a organização ou reorganização do poder sobre o território. No território, os níveis regionais são relacionados a níveis de atenção.
• Concepções e significados atrelados à descentralização na literatura do campo de análise de políticas públicas e da administração pública
A descentralização possui muitos sentidos e significados e apresenta características específicas, de acordo com o contexto histórico e político da nação em questão. Ela pode abranger e atender desde projetos que visam à redução do Estado até aqueles que promovem a sua democratização.
Conceitualmente, a descentralização envolve quatro tipos de processos:
-
Devolução é a transferência de poder decisório entre esferas governamentais;
-
Desconcentração é a transferência de encargos e tarefas entre unidades administrativas ou políticas do mesmo nível de governo;
-
Delegação é a transferência de poder decisório restrito; e
-
Privatização é transferência de atribuições do Estado à iniciativa privada.
Contudo, mais importante do que restringir a descentralização a esses quatro processos, é entendê-los como dimensões que podem ser impulsionadas pela atuação de diferentes atores, nos contextos de reforma do Estado ou de reforma das políticas públicas.
• Concepções e significados associados à regionalização na perspectiva da geografia crítica
A regionalização é resultado da delimitação das diferenciações espaciais no território. Regionalizar implica na elaboração de um planejamento para viabilizar políticas, planos e ações específicas, conforme as condições, possibilidades, acordos e necessidades regionais.
Como ferramenta, a regionalização é aquela definida e delimitada com base em critérios, objetivos e desenhos referenciados por uma política de Estado. Já as regiões de fato são definidas a partir dos seus usos, diferenciações espaciais e das relações de poder ali estabelecidas, tanto de dominação, quanto de resistência. A extensão de uma região não corresponde, necessariamente, ao recorte regional formalmente instituído para fins de planejamento.
A regionalização também é um processo técnico-político condicionado pelas capacidades de formulação e execução de políticas e serviços públicos. Como processo técnico político, ela também pode ser condicionada pela distribuição de poder e pelas relações estabelecidas entre governos, organizações públicas e privadas e cidadãos, em diferentes territórios. Como processo, ela está associada à descentralização, quando envolve acordos e negociações intergovernamentais em torno de políticas, sistemas, fluxos e recursos públicos.
Descentralização e regionalização no Brasil
O Brasil se tornou uma federação a partir da Constituição Federal de 1891. Ao longo do tempo, as mudanças constitucionais, ocorridas em 1934, 1937, 1946, 1967 e 1988, produziram transformações nas regras institucionais. Essas transformações afetaram os processos de descentralização e regionalização da política e do sistema de saúde.
Nessa aula, nosso marco histórico é a Constituição Federal de 1988. Ela traz importantes definições para a descentralização e a regionalização no país.
• Organização federativa brasileira
O artigo 18 da Constituição de 1988 definiu o desenho federativo brasileiro em três níveis de governo, formalmente autônomos e interdependentes entre si. A descentralização ocorrida em 1988 redistribuiu funções entre os níveis de governo e transferiu capacidade decisória, competências e recursos para a prestação de serviços públicos, como saúde e educação. Ela também redistribuiu as responsabilidades legislativas e tributárias de cada nível de governo. Essa foi, portanto, uma descentralização política, administrativa e fiscal/financeira, que estabeleceu competências comuns e concorrentes entre os entes federativos.
Evolução da malha municipal e do número de municípios. Brasil, 1940-2017.
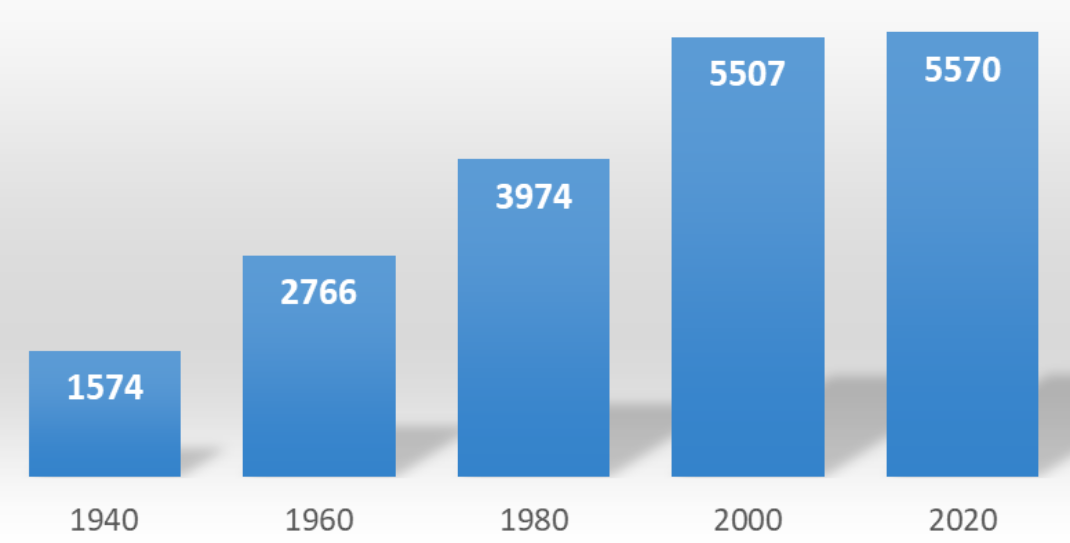
Fonte: IBGE.
O Brasil tem a seguinte divisão político-administrativa: Governo federal (União); 26 estados e o Distrito Federal; e 5.570 municípios (Figura 1). Um aspecto diferencial do federalismo brasileiro é a presença do município como ente federativo com status jurídico e constitucional tal qual a União e os estados.
PARA SABER MAIS:
Para saber mais sobre as competências comuns e concorrentes, veja os artigos 23 e 24 da Constituição Brasileira.
• A descentralização e regionalização da saúde
No âmbito da saúde, os gestores federal, estadual e municipal possuem competências compartilhadas na formulação de políticas e planejamento; no financiamento; na regulação; e na prestação direta de serviços. A Lei Orgânica da Saúde (Lei 8.080/1990 e Lei 8.142/1990) e normativas infraconstitucionais promulgadas a partir da instituição do Sistema Único de Saúde (SUS) definiram o escopo de atuação de cada ente federativo, em geral, relacionadas ao seu território de abrangência.
Além de definir as bases da descentralização do poder territorial para três níveis de governo, a Constituição de 1988 estabeleceu um modelo de regionalização administrativa vinculada a finalidades específicas e instituída por normativas próprias.
-
Compete ao governo federal: criar regiões para promoção do desenvolvimento e ordenamento territorial.
-
Compete aos estados: desenvolvimento e planejamento setorial.
-
Compete aos municípios: criar distritos, zoneamento, áreas de programação e regiões administrativas para serviços e administração de assuntos locais.
Região de planejamento
Região de planejamento é um recorte instituído pelo Estado, em um dado momento, subordinado a uma política específica de desenvolvimento regional, à administração pública ou ao planejamento setorial, com critérios, objetivos e recursos predefinidos. O território brasileiro é recortado por inúmeras regionalizações sobrepostas. Elas podem ser:
-
Para fins de planejamento e de promoção do desenvolvimento, sob responsabilidade federal e estadual: macro, meso e micro regionalização propostas pelo Instituto Brasileiro de Geografia e Estatística (IBGE); regiões de desenvolvimento (como por exemplo as Regiões Integradas de Desenvolvimento - RIDEs, Territórios da Cidadania e regiões previstas no Plano Nacional de Desenvolvimento Regional - PNDR); regiões administrativas ou de governo dos estados; e regiões metropolitanas.
-
Para fins de planejamento setorial, sob responsabilidade dos estados: saúde, educação, segurança e transporte.
Vale destacar que as regiões instituídas para fins administrativos, de desenvolvimento ou planejamento setorial não são novos entes federativos com autonomia política e financeira. O conjunto de estados e/ou de municípios envolvidos na região instituída continuam com suas prerrogativas próprias.
De acordo com os objetivos e finalidades das regiões de planejamento instituídas, podem ser criados setores, organizações ou instituições para apoio na gestão e/ou execução orçamentária nas regiões. Alguns estados, por exemplo, possuem departamentos regionais (ou setor equivalente) com recursos, infraestrutura e profissionais para execução e acompanhamento de determinadas políticas e planos nas regiões. Outro exemplo, são os bancos criados para financiamento do desenvolvimento regional, como é o caso do Banco do Nordeste.
Qual o papel dos gestores do Sistema Único de Saúde (SUS)?
Além de competências técnicas para gestão do SUS, as autoridades sanitárias presentes nos três níveis de governo também possuem funções políticas para viabilizar a coordenação federativa e a participação social. Para tanto, devem participar ativamente nos diferentes espaços de negociação, representação e decisão existentes no arcabouço institucional do SUS.
Veja as principais responsabilidades de cada nível de gestão:
Gestores estaduais
Gestores municipais
Todas as ações do Ministério devem ter a participação dos estados e dos municípios. Os estados e o Ministério da Saúde limitam-se a executar serviços públicos de saúde em caráter temporário e/ou em circunstâncias específicas e justificadas.
Os resultados do processo de descentralização na federação brasileira foram bastante heterogêneos, de maneira geral, por duas razões: 1) contexto de desigualdades territoriais e assimetrias entre os entes federativos; 2) limitações dos mecanismos de equalização das condições políticas, administrativas e financeiras dos estados e municípios. A descentralização e regionalização de políticas públicas, e em especial da saúde, dependem de coordenação e colaboração intergovernamental e da constituição de espaços de negociação, instrumentos de planejamento e gestão e diretrizes de organização.
• Descentralização e regionalização da saúde ao longo dos 30 anos do SUS
Os sistemas universais de saúde sempre se utilizaram de estratégias de descentralização e regionalização para o planejamento governamental. Essas estratégias têm como objetivo organizar o sistema e garantir integração, regulação, planejamento, coordenação e integralidade dos atendimentos, assim como, para diminuir desigualdades em saúde.
No Brasil, o Sistema Único de Saúde (SUS) - sistema de saúde público e universal, garantido pela Constituição e normalizado por legislação específica - é organizado de forma descentralizada e regionalizada. A relação entre descentralização e regionalização no arcabouço institucional do SUS guarda coerência com o movimento de reforma sanitária dos anos 1970 e 1980, que influenciou a configuração política e técnica do sistema de saúde no Brasil. As possibilidades e propostas vigentes de descentralização e regionalização envolvem a municipalização, a instituição de regiões e macrorregiões de saúde, assim como de consórcios horizontais e verticais de saúde.
A trajetória da descentralização e da regionalização do SUS permite-nos identificar três momentos que diferiram em relação ao contexto, foco, propósitos e instrumentos:
-
1º momento (1990 a 2001): marcado por uma descentralização municipalista e regionalização incipiente;
-
2º momento (2001 a 2010): caracterizou-se pelo incentivo à regionalização e ao papel do estado como coordenador, transição para o modelo de sistemas regionais e integrados de saúde e de consórcios públicos;
-
3º momento (2010 até hoje): destaca-se a estruturação de redes de atenção, de novos consórcios públicos e reconfiguração regional.
Vamos conhecer um pouco mais sobre esses momentos, suas principais características, avanços e desafios.
1º momento: 1990 a 2001 - descentralização municipalista e regionalização incipiente
Principais características
-
expansão dos serviços de saúde, principalmente na atenção básica, em todo território brasileiro;
-
definições de normativas, regras, mecanismos e instrumentos de organização, gestão, planejamento e financiamento do SUS pelos três entes federados;
-
e fortalecimento da relação entre União e municípios, em muitos casos, desarticulada de uma participação efetiva dos estados.
Destaques do contexto político:
-
fortalecimento do movimento municipalista pós-redemocratização do país;
-
um certo enfraquecimento do papel dos estados na condução da regionalização da saúde, em função da crise política e fiscal a qual muitos deles estiveram submetidos em boa parte desse período; e
-
uma direcionalidade da atuação do governo federal para um programa de estabilização fiscal e monetária, com baixa prioridade para as políticas sociais, sobretudo no que diz respeito ao financiamento do SUS.
O foco principal desses primeiros dez anos (1990 a 2001) esteve na promoção da descentralização da saúde orientada pelo princípio da municipalização, sem a face da regionalização. Nesse período, foram promulgadas as Normas Operacionais Básicas (NOB) 91, 92, 93 e 96, importantes instrumentos dos processos de descentralização e regionalização da saúde nessa etapa.
Na primeira metade da década de 1990, o processo de descentralização baseou-se fundamentalmente no repasse da gestão e prestação de serviços aos governos subnacionais (principalmente para os municípios). O processo foi pautado em transferências fiscais e setoriais (do SUS) não redistributivas, pois eram fortemente dependentes da capacidade de produção e faturamento dos serviços de saúde (pagamento por prestação de serviços e transferência segundo série histórica de produção e faturamento).
A descentralização com foco nos municípios foi estimulada, estabelecendo diferentes níveis de responsabilidades. Eram três as condições de gestão para os municípios (incipiente, parcial e semiplena) e duas para os estados (parcial e semiplena). A ideia era que, gradativamente, os municípios e estados avançassem para a gestão plena do sistema e dos serviços de saúde presentes em seus territórios, o que vai ser alcançado no 2º momento.
Ainda no 1º momento, foram formalizados e instituídos importantes fóruns de articulação e pactuação intergestores. Foi formalizada a atuação da Comissão Intergestores Tripartite (CIT), em funcionamento desde 1991, e foram instituídas as Comissões Intergestores Bipartite (CIB).
Diante das características do federalismo brasileiro, a instituição da CIT e das CIB representou um avanço para o desenvolvimento de mecanismos de coordenação federativa que sirvam à implementação descentralizada do SUS e à constituição de sistemas regionais.
A ênfase desse momento esteve na descentralização da gestão dos serviços de saúde para os municípios. Destaca-se, também, a possibilidade de que consórcios intermunicipais de saúde fossem criados.
A regionalização se daria mediante a vontade política dos municípios em se consorciarem ou agirem cooperativamente. Por um lado, este fato pode ser considerado positivo, pois estimula a autonomia dos municípios; por outro, é desfavorável ao desenvolvimento da regionalização e da lógica sistêmica, já que a construção dos espaços regionais de saúde se torna muito vulnerável a interesses e disposições político-partidárias. Essas questões pautaram a trajetória da descentralização e da regionalização na segunda metade dos anos 1990.
Também nessa época, tiveram início os questionamentos acerca dos efeitos do processo de descentralização, tal qual se desenvolvia. O debate pontuou os riscos de uma atomização do sistema de saúde, destacando a importância da coordenação supra municipal para a organização das redes de atenção. Nesse cenário, começou a ser resgatado o papel do nível estadual no planejamento regional, até então, pouco abordado. A discussão representou o início de uma inflexão sobre o entendimento do que era descentralização e regionalização na saúde. Foi proposta como instrumento a Programação Pactuada e Integrada (PPI), ainda vigente.
Outro aspecto importante desse período foi o início de um processo redistributivo, por meio das transferências per capita vinculadas ao Piso da Atenção Básica (PAB fixo e variável). Entre outros, essas transferências incentivaram a ampliação dos Programas de Agentes Comunitários de Saúde (PACS) e Saúde da Família (PSF) como modelos de atenção - mais tarde, transformados em Estratégia Saúde da Família.
Em um balanço geral, os seguintes avanços podem ser identificados:
-
Ampliação da oferta de serviços no âmbito do SUS, sob gestão municipal, construção e expansão da capacidade gestora de muitos municípios, incluindo a organização de fundos e conselhos municipais de saúde;
-
Conformação de consórcios intermunicipais de saúde, também orientados pelas diretrizes do SUS, para garantir ganhos de escala para compra de insumos estratégicos e/ou prestação de determinados serviços;
-
A constituição das Comissões Intergestores Bipartite (CIB) nos estados contribuiu para avanços no processo de descentralização e coordenação federativa do SUS, com ênfase na consolidação da direção única em cada esfera de governo e na construção da rede regionalizada e hierarquizada de serviços;
-
Alguns estados instituíram ou reorganizaram regiões de saúde, conforme diretrizes do SUS previstas na CF88 e nas Normas Operacionais Básicas (com destaque para a NOB 96);
-
Mudança no modelo de atenção e no financiamento do SUS, a partir da instituição do Piso da Atenção Básica (PAB fixo e variável) que, entre outros, incentivaram a ampliação dos Programas de Agentes Comunitários de Saúde (PACS) e Saúde da Família (PSF).
Apesar dos positivos da estratégia de descentralização da saúde nos anos 1990, permaneceram, nos anos 2000, os desafios relativos à iniquidade na oferta e no acesso, à intensa fragmentação e à desorganização dos serviços do SUS. A permanência desses desafios se deve, entre outros fatores, ao fato de extrapolarem os limites administrativos e a governabilidade das instâncias municipais e requererem a construção de sistemas regionais de saúde. Sistemas regionais que, em geral, ultrapassam as fronteiras dos municípios e, por isso, necessitam da implantação de estratégias voltadas para a coordenação das ações e serviços de saúde nos territórios supra e intermunicipais.
O movimento pela regionalização no SUS, portanto, traduz-se na necessidade de se formar redes de ações e serviços de saúde no território, envolvendo relações interserviços, intergovernamentais e entre governo e sociedade civil. O enfrentamento desse desafio foi um dos principais objetivos do próximo momento da trajetória da descentralização e regionalização da saúde no Brasil.
2º momento: 2001 a 2010 - incentivo à regionalização e ao papel do estado como coordenador, transição para o modelo de sistemas regionais e integrados de saúde e de consórcios públicos
Principais características
-
fortalecimento da regionalização da saúde, orientada pelos princípios de ganho de escala/escopo e regulação dos fluxos assistenciais;
-
fortalecimento do papel dos estados na coordenação e planejamento regional do SUS; esforços em direção à diminuição da fragmentação do sistema; e
-
redistribuição regional do poder e dos recursos para a saúde.
Destaques do contexto político:
-
fortalecimento dos estados na federação, que, recuperados da crise fiscal e financeira da década anterior, ampliaram gastos e investimentos em saúde em muitos casos;
-
mudança na direcionalidade da atuação do governo federal a partir de 2003, com ampliação do gasto em políticas sociais; e
-
manutenção do relevante papel dos municípios na saúde, que, em grande medida, reivindicaram o aumento da participação dos estados e da União no financiamento do SUS.
Nesse momento, a trajetória da descentralização e da regionalização da saúde foi marcada de forma importante pelo avanço do debate público acerca da necessidade de fortalecimento de sistemas regionais e integrados de saúde, bem como sobre as desvantagens do municipalismo autárquico para o estabelecimento de relações cooperativas entre os entes federativos e a garantia da integralidade da atenção. Sob perspectivas diferentes e complementares, a interface entre tais diretrizes foi recolocada no plano político.
Na primeira metade desse período, receberam ênfase especial a regionalização do SUS e atuação do gestor estadual. No âmbito da formulação de políticas e planejamento, o papel do estado foi destacado como coordenador do sistema estadual de saúde, abrangendo o planejamento e organização das redes assistenciais; integração dos sistemas municipais; e programação e garantia da referência intermunicipal. Ressaltou-se o papel do estado na elaboração da PPI e organização do sistema de referências; e elaboração do Plano Estadual de Saúde, Planos Diretores de Regionalização e Investimentos (PDR e PDI).
Além disso, esse momento focou na ampliação da participação do estado no financiamento, de maneira particular, esperava-se que pudessem atuar definindo prioridades de investimento na gestão da política de alta complexidade/custo e na alocação de recursos segundo necessidades de saúde (e não apenas pela oferta de serviços) a partir do planejamento regional.
A regionalização foi compreendida como uma macroestratégia para o avanço do processo de descentralização em saúde, propondo o planejamento de redes articuladas e cooperativas de atenção, com base em um conjunto de municípios e populações definidas. Contudo, a rigidez dos critérios estabelecidos para a definição das regiões de saúde desconsiderou as diferenças e especificidades dos vários estados e municípios brasileiros, resultando em limites e desafios, que tentaram ser enfrentados na próxima fase.
A segunda metade desse período (2006 a 2010) buscou promover uma inflexão na perspectiva de regionalização da saúde até então anunciada. A regionalização esteve orientada pela ideia de fortalecimento da gestão compartilhada e cooperativa como dimensão importante para promover o comprometimento dos gestores e a construção de regiões capazes de garantir o direito à saúde. Nessa fase, foram instituídos os Colegiados de Gestão Regional (CGR), uma importante inovação que propôs a articulação dos gestores municipais no âmbito regional.
O consorciamento entre municípios para a gestão da saúde existe no Brasil desde a década de 1990. Mas, a Lei dos Consórcios Públicos, regulamentada em 2007 (Decreto 6.017/2007), representou um marco importante para o fortalecimento e incentivo a este tipo de acordo no país.
A legislação permitiu ampliar a atuação dos consórcios, tanto em termos jurídicos, quanto em relação aos campos de ação. Também favoreceu o surgimento de novos consórcios, incluindo entidades de diferentes níveis, especialmente, a modalidade de consórcios verticais (em que estados, municípios e União podem fazer parte de um consórcio), além dos horizontais (intermunicipais ou interestaduais). No caso dos consórcios públicos de saúde, a legislação ressalta a obrigatoriedade das entidades participantes de seguirem os princípios e as diretrizes do SUS.
PARA SABER MAIS:
A pesquisadora Luciana Dias de Lima (Ensp/Fiocruz) faz uma ampla análise da importância dos consórcios públicos na área da Saúde, como instrumentos de cooperação e apoio à gestão descentralizada. Destaca, ainda, a relevância desses instrumentos em situações de pandemia como a da COVID-19.
Fonte: Canal Fiocruz, YouTube
Transcrição
Transcrição do vídeo: A força dos consórcios públicos na Saúde
De maneira geral, o foco principal desse segundo momento (2001 a 2010) esteve na promoção da regionalização da saúde, com fortalecimento do modelo de sistemas integrados de saúde e do papel do estado. Nesse período, foram promulgados as Normas Operacionais de Assistência à Saúde (NOAS 2001 e 2002) e o Pacto pela Saúde (2006), importantes instrumentos dos processos de descentralização e regionalização da saúde nessa etapa.
Em um balanço, os seguintes avanços podem ser identificados:
-
Reformulação de políticas, normativas e instrumentos da descentralização e regionalização para avanços nesses processos;
-
Estímulo ao planejamento regional e papel do estado, tendo em vista à identificação de necessidades locorregionais em saúde e o desenvolvimento de novas capacidades políticas e institucionais;
-
Criação dos CGR, considerados uma inovação para governança regional do SUS, embora alguns estados já possuíssem estruturas semelhantes, pois representaram a institucionalização de espaços regionais de gestão compartilhada, com potencial de alterar a dinâmica de poder e decisão no território;
-
Incentivo à criação de novos consórcios públicos de saúde, tanto verticais quanto horizontais.
-
Crescimento dos recursos dos entes subnacionais para financiamento do SUS.
A trajetória de implementação do SUS, à luz da análise do seu marco normativo, evidencia o afastamento e a reaproximação entre as diretrizes de descentralização e regionalização ao longo do tempo. Identificam-se tensões entre tais diretrizes nos anos 1990 - momento de ênfase à descentralização municipalista -, bem como a convergência entre elas nos anos 2000 - quando se destaca a regionalização e um papel importante dos estados nesse processo.
Permaneceram desafios no que diz respeito à organização das redes de atenção à saúde, ampliação do acesso e regulamentação do conselho intergestores regional e dos consórcios públicos. O enfrentamento de tais desafios orientaram o próximo momento da trajetória da descentralização e regionalização do SUS.
3º momento: 2010 a atual - estruturação de redes de atenção, de novos consórcios públicos e reconfiguração regional da saúde
Principais características
-
fortalecimento das Redes de Atenção à Saúde (RAS), de novos consórcios públicos (verticais e horizontais);
-
reconfiguração regional da governança na saúde;
-
manutenção da articulação entre descentralização e regionalização, com variação nos enfoques;
-
reafirmação da oferta regional de ações e serviços de saúde, como uma atribuição dos entes federados para garantir a universalidade e equidade no acesso ao SUS.
Destaques do contexto político:
-
atuação do governo federal orientando um processo de regionalização a partir da contratualização entre entes públicos ao início do período e uma mudança nessa direção a partir de 2016, com redução dos recursos federais para saúde.
-
variação da participação dos estados, ao longo do tempo, alternando momentos de retração e proatividade no planejamento regional, financiamento e consorciamento.
-
Os municípios mantiveram uma atuação importante, embora variada entre os estados brasileiros, assumindo novos protagonismos na articulação regional, constituição das RAS e consórcios.
Entre 2010 e 2016, a regionalização foi relacionada à proposta de formalização contratual como motor para o fortalecimento das relações intergovernamentais e da organização do SUS - estratégia que teve baixa adesão. No âmbito da governança regional, cabe destacar a instituição das Comissões Intergestores Regionais (CIR, antigos CGR), reafirmando também o papel das Comissões Intergestores Tripartite (CIT) e Bipartite (CIB) como espaços importantes de articulação federativa. Apesar de definir competências gerais para as comissões, não foram definidas responsabilidades específicas para cada uma delas (à exceção de algumas competências exclusivas da CIT). Definir essas responsabilidades ainda é um desafio para o fortalecimento desses fóruns na governança regional do SUS.
Nesse terceiro momento, a regionalização do SUS tem sido cada vez mais informada e condicionada pelas diretrizes de organização das Redes de Atenção à Saúde (RAS). A noção de redes de atenção que informa hoje a política de saúde brasileira tem origem no conceito de sistemas integrados de saúde, desenvolvido para o mercado privado americano e adaptado para as políticas públicas e sistemas universais de saúde.
A Portaria nº 4.279/2010, do Ministério da Saúde define RAS como:
“arranjos organizativos de ações e serviços de saúde, de diferentes densidades tecnológicas que, integradas por meio de sistemas de apoio técnico, logístico e de gestão, buscam garantir a integralidade do cuidado”.
A política das RAS tem repercussões diretas para a descentralização e a regionalização do SUS, sendo a mais recente baseada na proposta de macrorregionalização da saúde no âmbito do Planejamento Regional Integrado (PRI).
A política nacional de saúde vem orientando a reconfiguração de regiões de saúde para macrorregiões, segundo critérios de base populacional, situação de saúde, necessidades da população e capacidade instalada, para orientar a gestão dos recursos públicos de saúde, garantir integralidade do atendimento e ganhos de escala e escopo dos serviços de alta complexidade. Estas mudanças se somam àquelas trazidas pelo novo modelo de financiamento da atenção primária no SUS (conforme disposto na Lei nº 13.958/2019).
Distribuição das regiões segundo tipologia da oferta e complexidade dos serviços de saúde e desenvolvimento socioeconômico
Existem 450 regiões de saúde formalmente instituídas no Brasil. Vale lembrar que a região de saúde não cria um novo ente ou autoridade com poder político e administrativo setorial. Ela se conforma a partir de uma negociação entre municípios e estado, a partir de critérios de relação mínima de serviços ofertados, escala (abrangência geográfica e populacional) e escopo (especialidade e complexidade), fluxos e necessidades de atendimentos, sendo instituída uma Comissão Intergestores Regional (CIR) como espaço de coordenação e negociação intergovernamental para o planejamento regional.
As resoluções também apontam a necessidade da instituição do Comitê Executivo de Governança da RAS na Macrorregião de Saúde, de natureza técnica e operacional, contemplando a participação de diversos atores envolvidos nas RAS, desde o controle social e os prestadores, até representante do Ministério da Saúde. Este Comitê é vinculado à Comissão Intergestores Bipartite (CIB). Com isso, devem ser estabelecidos e disponibilizados, os parâmetros nacionais e regionais para orientar o planejamento e a programação das ações e serviços em saúde, considerando diversidades e necessidades regionais. AS CIB devem fortalecer as Comissões Intergestores Regionais (CIR) para implantação do Planejamento Regional Integrado (PRI) e organização das RAS.
O Conasems vem trabalhando com o desenho de 117 macrorregiões de saúde, para consolidar dados e indicadores de planejamento em sua plataforma de apoio à gestão. Nos estados em que havia macrorregiões de saúde estabelecidas antes da publicação da Portaria das RAS e das Resoluções acerca do Planejamento Regional Integrado (PRI, entre 2017 e 2018), os desenhos podem ser revistos com base nas novas normativas.
Além da política das RAS, nesse terceiro momento, outra possibilidade para fortalecer a estratégia de regionalização da saúde foi o estímulo à instituição de consórcios públicos de saúde verticais e horizontais, com base na legislação estabelecida anteriormente.
Os consórcios geram novos espaços de negociação regional (as instâncias gestoras do consórcio - conselho e presidência), que podem coincidir, ou não, com a Comissão Intergestores Regional (CIR), potencializando seu papel ou competindo de alguma maneira com ela. Além disso, muitos consórcios sugiram antes mesmo da formalização das regiões de saúde atuais, não necessariamente seguindo os desenhos da regionalização. Parte dos novos consórcios verticais vêm aderindo à política das RAS, planejando os serviços e a gestão dos recursos de saúde em função dos parâmetros assistenciais (estratificação de risco, base populacional, escala/escopo).
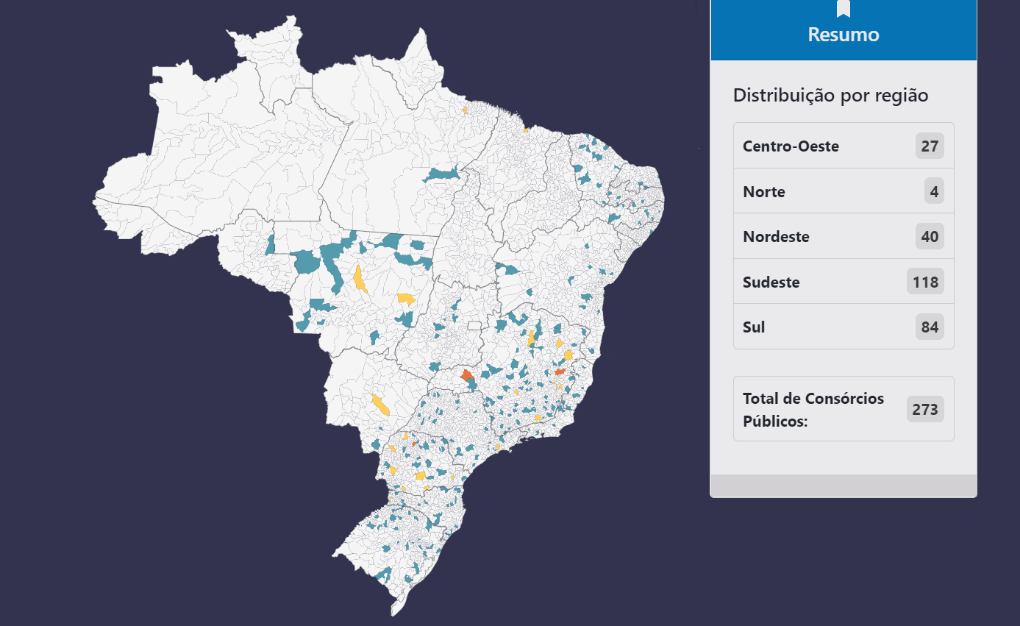
Existem atualmente 273 consórcios públicos de saúde. Segundo dados do IBGE, entre 2005 e 2015, o número de municípios vinculados a consórcios de saúde cresceu 400%. Em 2015, eram 2.800 municípios vinculados a consórcios de saúde - o que corresponde a 66% dos municípios brasileiros. Apesar de 41% desses municípios estarem na Região Sudeste, o crescimento foi mais expressivo nas regiões Nordeste e Centro-Oeste. Dos municípios em consórcios de saúde, 90% possuem até 50 mil habitantes e 4% mais de 100 mil habitantes.
Estudos têm mostrado que experiências mais longínquas e exitosas de consórcios de saúde, especialmente o modelo vertical, ocorrem em estados que também têm tradição e experiência em planejamento regional da saúde.
Consórcios Públicos de Saúde em funcionamento no Brasil
No 3º momento, foram promulgadas a Portaria 4.279/2010 (sobre a implementação das RAS), o Decreto 7.508/2011 (que regulamentou a Lei 8.080/1990, dispondo sobre o planejamento, a assistência e as relações intergovernamentais no SUS) e Resoluções sobre o Planejamento Regional Integrado - PRI (Resolução nº 40 de 28 de junho de 2018, Resolução nº 37 de 22 de março de 2018 e Resolução nº 23 de 27 de agosto de 2017), que funcionaram como importantes instrumentos dos processos de descentralização e regionalização da saúde nessa fase.
Em um balanço, os seguintes avanços podem ser identificados:
-
Instituição da Relação Nacional de Ações e Serviços de Saúde (RENASES) e da Relação Nacional de Medicamentos Essenciais (RENAME), instrumentos de referência para a definição de responsabilidades entre os níveis de governo em termos de provisão de serviços e medicamentos. A publicação dessas listas é de competência do Ministério da Saúde, que deve atualizá-las a cada dois anos;
-
Estímulo à estruturação das RAS, que tem servido para ampliação do acesso, sobretudo na média e alta complexidade;
-
Incentivo à organização de novos consórcios públicos, incluídos consórcios com a participação dos entes estaduais, o que tem sido considerado um avanço importante;
-
Novas configurações na governança regional, marcada pela atuação da CIR, dos consórcios e de instâncias de gestão das RAS, com maior ou menor articulação a depender do contexto de cada região e estado.
Ainda persistem desafios com relação à capacidade da descentralização e regionalização vigentes orientarem a superação das desigualdades territoriais, a melhoria da integração entre serviços e do cuidado, bem como fortalecerem efetivamente a governança pública do sistema e dos serviços de saúde em âmbito regional.
Desafios e avanços para descentralização, regionalização e relações intergovernamentais no SUS
A descentralização e a regionalização da saúde podem ser compreendidas de forma ampla, como processos técnico-políticos de múltiplas dimensões e enorme complexidade. A complexidade e diversidade do sistema de saúde no território brasileiro e sua organização federativa mostram ser fundamental que os processos de descentralização e regionalização ocorram de forma combinada e coordenada, para viabilizar estratégias, ações e respostas às necessidades regionais.
Apesar dos inúmeros avanços obtidos nos últimos trinta anos, permanecem alguns desafios centrais. Descentralização e regionalização vêm sendo reconfiguradas por transformações diversas que envolvem os modelos e tecnologias de atenção à saúde, as necessidades em saúde, as dinâmicas territoriais e disputas de poder na condução de sistemas e políticas públicas de saúde. Os principais desafios atuais dizem respeito às dificuldades para a garantia da universalidade e integralidade no acesso, que dependem tanto do enfrentamento das profundas desigualdades regionais, quanto da integração de serviços em rede e do fortalecimento da governança da saúde nos arranjos públicos assistenciais.
A abrangência das atribuições do Estado na saúde confronta com desafios relacionados à multiplicidade de atores (governamentais e não governamentais, públicos e privados), que representam diversos interesses e desiguais capacidades para influenciar e conduzir o financiamento, o planejamento, a gestão e a prestação da atenção à saúde nos territórios e regiões. Ao mesmo tempo, a organização de fluxos e redes é condicionada não apenas pelas capacidades e pelos interesses dos atores regionais, mas, também, pelas distintas situações geográficas. As situações geográficas podem favorecer ou não a existência e disponibilidade de serviços especializados, tecnologias, recursos financeiros, profissionais de saúde e demandas de atendimento.
O modelo de atenção e novas tecnologias, podem trazer importantes transformações para a organização das redes de atenção em um futuro próximo - com destaque para a inteligência artificial, digitalização, Big Data e telessaúde. Mudanças na formação e no mercado de trabalho de profissionais de saúde também impactam significativamente as possibilidades de organização, governança e financiamento do SUS nas regiões.
Somam-se a estes desafios aqueles decorrentes de fatores externos ao setor saúde, que condicionam fortemente a organização e gestão do SUS. Por exemplo, as transformações urbanas, econômicas, sociais, políticas, científicas, tecnológicas e informacionais. Nas próximas décadas, essas mudanças vão influenciar comportamentos, modelos, programas, recursos, normativas e necessidades de saúde.
• Definição de papéis, coordenação intergovernamental e governança em saúde
A estrutura da federação brasileira e sua diversidade territorial trazem desafios para as relações intergovernamentais e, consequentemente, para a gestão do SUS. Nesse contexto, a definição mais clara do papel de cada gestor e o estabelecimento de relações cooperativas são importantes para se evitar a ingovernabilidade sobre projetos comuns, a sobreposição de ações ou a carência delas em áreas específicas.
Definir papéis pressupõe estabelecer limites à atuação de um ente, o que depende da sua decisão e condição para o exercício da cooperação e responsabilidade no cumprimento de suas funções. Por meio dos processos de negociação e decisão compartilhada entre os níveis de governo, espera-se evitar a concentração do poder por um ente, de modo a favorecer a autonomia e o pluralismo característicos do modelo federativo.
O marco legal e infraconstitucional do SUS definiu sua estrutura institucional, tendo como base interrelação entre as diferentes esferas gestoras e o fortalecimento da participação da comunidade. Importante lembrar que a estrutura também está intimamente vinculada ao modelo federativo brasileiro. Do modelo institucional do SUS deriva a necessidade de um acordo federativo, ou seja, da pactuação acerca das responsabilidades de cada esfera de governo, bem como daquelas que serão compartilhadas.
Para que a descentralização da saúde não represente o deslocamento do ônus da gestão para governos subnacionais, é necessário investimento federal na construção de capacidades institucionais nessas instâncias para gerir seus recursos. Entre os objetivos da descentralização devem estar:
-
a construção de consensos e tomadas de decisão transparentes;
-
o desenvolvimento de capacidades técnicas, humanas e institucionais;
-
a provisão adequada de recursos financeiros e incentivos para investimentos; e a promoção de desenvolvimento local/regional. O consorciamento pode ser uma das estratégias para isso.
Concomitante aos processos de descentralização e regionalização da saúde, ocorreu a expansão da participação do setor privado no sistema de saúde - de forma suplementar, mas, sobretudo, de forma integrada ao SUS. Por exemplo, prestadores filantrópicos e privados lucrativos contratados. Além disso, como ocorre em outros países com sistemas universais de saúde, é crescente a participação e influência do setor privado na formulação das políticas de saúde, de planejamento, de gestão e de financiamento do SUS. A relação público-privada é tanto mais imbricada, quanto complexa, dada a multiplicidade de tipos de instituições de natureza privada e funções diversas de caráter público, conformando diferentes arranjos regionais de governança do SUS.
A regionalização da saúde, induzida pelo modelo das redes de atenção, sugere uma redistribuição do poder entre instituições públicas e privadas e entre as três esferas de governo, com tendências de centralização de certas funções nos estados e no nível federal. A perspectiva das RAS é uma expressão do alinhamento da política brasileira com diretrizes internacionais de reforma dos sistemas universais. Atualmente, coexistem muitos espaços de negociação regional (consórcios, CIR, Comitê das RAS), cada um com uma função, um grupo de representantes específicos, um escopo de atuação e uma área de abrangência diferente.
O fortalecimento dos fóruns de negociação intergestores (Colegiados Intergestores Tripartite, Bipartite e Regional) e de controle social (Conselhos Federal, Estadual e Municipal de Saúde) é fundamental para a coordenação federativa e a governança do SUS.
A coordenação regional também é necessária para o enfrentamento de emergências sanitárias, que requerem ações rápidas e articuladas entre governos, prestadores e a sociedade. Em contextos tais quais o da pandemia de COVID-19, a regionalização é importante para garantir a coordenação das ações de assistência e vigilância em saúde no território, incluindo o acesso em tempo oportuno a serviços de diferentes níveis de complexidade integrados em rede.
• Integração em rede
A integração de serviços em redes de atenção não é sinônimo de integralidade - que é um dos princípios do SUS. A integração é um dos pressupostos para se alcançar a integralidade, isto é, para que o usuário seja atendido integralmente conforme suas necessidades em saúde.
Integração dos serviços em rede envolve várias dimensões como regulação do acesso e dos fluxos assistenciais e a definição de protocolos e parâmetros para:
Envolve ainda uma diversidade de atores na organização e funcionamento das RAS, que atuam em múltiplas escalas, nem sempre coincidentes com o recorte regional do planejamento em saúde.
Outro desafio da integração é garantir que a escala e escopo dos serviços de maior complexidade e a abrangência da rede se combinem com diferentes recortes regionais possíveis e sobrepostos - regiões, macrorregiões e consórcios.
A integração também pode ser pensada em termos de articulação de ações entre diferentes áreas do SUS, como por exemplo, a vigilância e a atenção à saúde, ou entre setores das políticas públicas, como a educação, a assistência social e a ciência e tecnologia. Nesses casos, ações conjuntas e articuladas são importantes estratégias para resolução de problemas e necessidades regionais de saúde da população.
• Desigualdades e diversidades territoriais
O SUS pressupõe a integração e a interdependência entre serviços, que garantam desde a prevenção até o tratamento mais especializado, conforme as necessidades da população. Além disso, a política de saúde envolve diversas ações como a vigilância, a formação de profissionais, a inovação tecnológica e produção de conhecimento científico e a produção de insumos e equipamentos para os serviços de saúde.
Nesse sentido, a regionalização da saúde no Brasil envolve não apenas a integração da rede de prestação de serviços assistenciais, como, também um olhar mais amplo sobre as condições de saúde e oportunidades de fortalecimento do sistema público para informar e articular políticas de saúde na escala regional.
Ao longo dos últimos 30 anos, houve expansão dos serviços de saúde em todo o território, com destaque para atenção primária em saúde. Equipamentos de alta complexidade mantiveram-se concentrados principalmente em capitais, metrópoles e em polos regionais mais populosos e atrativos para investimentos públicos e privados em saúde. Equipamentos de média complexidade foram sendo mais desconcentrados pelas regiões e municípios do país.
O padrão de distribuição da oferta SUS repercutiu nas desigualdades sociais e geográficas de acesso aos serviços de saúde, com diferenciações importantes entre residentes de regiões mais ou menos desenvolvidas economicamente. A tipologia das regiões de saúde segundo oferta e complexidade de serviços de saúde e desenvolvimento socioeconômico expressa a grande diversidade e desigualdade regional do Brasil.
Olhando para o futuro da descentralização e regionalização do SUS
O balanço dos avanços e desafios até aqui aponta que a expansão e redistribuição de serviços, fluxos, recursos e profissionais de saúde por todo o território brasileiro tem sido fortemente amparada pelos processos de descentralização e regionalização da saúde. Apesar disso, é preciso avançar muito para garantir acesso e alcançar a integralidade, sobretudo em relação aos serviços especializados, nas próximas décadas.
• Coordenação intergovernamental
Em primeiro lugar, é imprescindível uma boa coordenação intergovernamental, desde o nível nacional até o nível municipal, e o fortalecimento do papel do Estado no financiamento, planejamento, regulação e gestão do SUS. A coordenação das ações intergovernamentais é cada vez mais importante para resolver questões que vão desde a regulação cotidiana dos fluxos assistenciais para as especialidades até o enfrentamento de emergências sanitárias (a exemplo da epidemia do Zika vírus e a pandemia da COVID-19).
Ao mesmo tempo, a coordenação é tanto necessária quanto complexa. Por um lado, estados e municípios lidam com condições e capacidades muito diversas e desiguais para a formulação e a execução de políticas de saúde e organização do sistema. Por outro lado, a governança do SUS vem sofrendo forte influência do setor privado da saúde e de diretrizes e normativas internacionais, e experimentou uma grande diversificação dos atores envolvidos e dos espaços de negociação e tomada de decisão ao longo dos últimos trinta anos.
• Integração dos serviços
Em segundo lugar, a integração dos serviços em rede amplia a possibilidade de se alcançar a integralidade e o acesso universal em saúde, com qualidade e no tempo oportuno. A integração depende de inúmeros fatores:
-
geográficos,
-
políticos,
-
tecnológicos,
-
financeiros,
-
normativos e
-
conceituais.
Mas a integração, por si só, não é suficiente. Deve vir acompanhada da redistribuição de recursos e serviços de saúde nas regiões, de forma a ampliar a disponibilidade e o acesso. Para tanto, planejamento e gestão dos cuidados em saúde precisam ser mais articulados e efetivos regionalmente, coordenados pelos estados e municípios, embasados por bons sistemas de informação e na projeção de cenários, com foco nas necessidades de saúde da população.
• Recursos e políticas
Em terceiro lugar, é preciso garantir recursos e políticas condizentes com a complexidade e as necessidades em saúde da população brasileira, ancorados na perspectiva de enfrentamento de desigualdades regionais e de garantia do acesso universal à saúde. Para as ações de governos, os serviços, os usuários e os profissionais de saúde importam tanto quanto as condições e capacidades para fazer política, planejamento e gestão em saúde.
Descentralização e regionalização permanecem sendo processos estruturantes do movimento de redistribuição de poder, recursos e serviços de saúde, favorecendo a expansão da oferta, ampliação do acesso e participação de diferentes atores na governança do SUS. Favorecem ainda a emergência e o fortalecimento de agendas, ações e experiências regionais de saúde, valorizando as diversidades do território brasileiro. Para dar conta das várias dimensões das desigualdades, que são históricas e profundas, a política e o sistema de saúde podem se articular com outros setores, sistemas e políticas públicas. Nesse sentido, as ações intersetoriais se mostram cada vez mais necessárias para garantir melhoria das condições de vida e saúde, assim como, melhores respostas do SUS às necessidades de saúde da população.
Você chegou ao final da aula
Nesta aula, você viu os seguintes tópicos:
-
Compreendendo a descentralização e regionalização.
-
Descentralização e regionalização no Brasil.
-
Descentralização e regionalização da saúde ao longo dos 30 anos do SUS.
-
Desafios e avanços para descentralização, regionalização e relações intergovernamentais no SUS.
-
Olhando para o futuro da descentralização e regionalização do SUS.
REFERÊNCIAS:
ABRUCIO, F. L. Reforma política e federalismo. In: BENEVIDES, M. V.; KERCHE, F.; VANNUCHI, P. (Org.). Reforma Política e Cidadania. São Paulo: Editora Fundação Perseu Abramo, 2003. p. 225-265.
ABRUCIO, F. L. Para além da descentralização: os desafios da coordenação federativa no Brasil. In: FLEURY, S. (Org.). Democracia, descentralização e desenvolvimento: Brasil e Espanha. Rio de Janeiro: Editora FGV, 2006. p. 77-125.
ALBUQUERQUE, M. V.; VIANA, A. L. A. Perspectivas de região e redes na política de saúde brasileira. Saúde Debate, Rio de Janeiro, v. 39, n. especial, p. 28-38, dez. 2015. Disponível em: https://www.scielo.br/j/sdeb/a/75FZRG9JnnVB7qdqtHTyYPC/?format=pdf&lang=pt
ALMEIDA, M. H. T. Federalismo, democracia e governo no Brasil: idéias, hipóteses e evidências. Revista Brasileira de Informação Bibliográfica em Ciências Sociais, n. 51, p.13-34, 2001.
ELIAZAR, D. J. Federalism: an overview. Pretoria: Human Sciences Research Council, 1995. Disponível em: https://federalism.org/wp-content/uploads/2016/01/Elazar-Federalism-An-Overview.pdf
FLEXA, R. G. C.; BARBASTEFANO, R. G. Consórcios públicos de saúde: uma revisão da literatura. Ciência Saúde Coletiva, v. 25, n. 1, p. 325-338, 2020. Disponível em: https://www.scielo.br/j/csc/a/QDbb8PkPmpczWtx7ZW9nKGk/?format=pdf&lang=pt
FRANZESE, C.; ABRUCIO, F. L. Efeitos recíprocos entre federalismo e políticas públicas no Brasil: os casos dos sistemas de saúde, de assistência social e de educação. In: HOCHMAN, G.; FARIA, C. A. (Org.). Federalismo e políticas públicas no Brasil. Rio de Janeiro: Editora Fiocruz, 2013. p. 361-386. Disponível em: https://edisciplinas.usp.br/pluginfile.php/4448003/mod_resource/content/1/REDES1.pdf
KUSCHNIR, R.; CHORNY, H. Redes de atenção à saúde: contextualizando o debate. Ciência Saúde Coletiva, v.15, n. 5, p.2307-2316, 2010. Disponível em: https://www.scielo.br/j/csc/a/YWH9n3DqK6wRwB8VLdvpZYG/?format=pdf&lang=pt
LEVCOVITZ, E. et al. Política de saúde nos anos 90: relações intergovernamentais e o papel das Normas Operacionais Básicas. Ciência Saúde Coletiva, v. 6, n. 2, p. 269-291, 2001. Disponível em: https://www.scielo.br/j/csc/a/vYzbD5NkckJvMhFYFBRTyhJ/?format=pdf&lang=pt
LIMA, L. D.; QUEIROZ, L. F. N. O processo de descentralização e regionalização do SUS no contexto do Pacto pela Saúde. In: MACHADO, C. V.; BAPTISTA, T. W. F.; LIMA, L. D. (Org.). Políticas de saúde no Brasil: continuidades e mudanças. Rio de Janeiro: Editora Fiocruz, 2012. p. 229-251.
LIMA, L. D. et al. Arranjos regionais de governança do Sistema Único de Saúde: diversidade de prestadores e desigualdade espacial na provisão de serviços. Cadernos de Saúde Pública, v. 35, Supl. 2, 2019. Disponível em: https://www.scielo.br/j/csp/a/Hgmr8CynXVf6f8J5PBs3XFs/?format=pdf&lang=pt
LIMA, L. D.; PEREIRA, A. M. M.; MACHADO, C. V. Crise, condicionantes e desafios de coordenação do Estado federativo brasileiro no contexto da COVID-19. Cadernos de Saúde Pública, v. 36, n. 7, 2020. Disponível em: https://www.scielosp.org/pdf/csp/2020.v36n7/e00185220/pt
MELO, M. A. Crise federativa, guerra fiscal e “hobbesianismo municipal”: efeitos perversos da descentralização? São Paulo em Perspectiva, v. 10, n. 3, p. 11-20, 1996. Disponível em: http://produtos.seade.gov.br/produtos/spp/v10n03/v10n03_02.pdf
MELLO, G. A. et al. O processo de regionalização do SUS: revisão sistemática. Ciência Saúde Coletiva, v. 22, n. 4, p.1291-1310, 2017. Disponível em: https://www.scielo.br/j/csc/a/ML5vsyD9WccNyD93RmJtJRH/?format=pdf&lang=pt
MENDES, E. V. As redes de atenção à saúde. Ciência Saúde Coletiva, v.15, n.5, p. 2297-2305, 2010. Disponível em: https://www.scielo.br/j/csc/a/VRzN6vF5MRYdKGMBYgksFwc/?format=pdf&lang=pt
PEREIRA, A. M. M. Dilemas federativos para a atuação das instâncias estaduais no Brasil. In: PEREIRA, A. M. M. Dilemas Federativos e Regionalização na Saúde: o papel do gestor estadual do SUS em Minas Gerais. Dissertação (Mestrado em Saúde Pública). Fundação Oswaldo Cruz, Escola Nacional de Saúde Pública Sergio Arouca, Rio de Janeiro, 2009. p. 26-42. Disponível em: https://www.arca.fiocruz.br/bitstream/handle/icict/2306/ENSP_Disserta%c3%a7%c3%a3o_Pereira%2c%20Adelyne_Maria_Mendes.pdf?sequence=1&isAllowed=y
PEREIRA, A. M. M. Descentralização no Brasil: aspectos históricos, institucionais e políticos. In: PEREIRA, A. M. M. Descentralização e regionalização em saúde no Brasil e na Espanha: trajetórias, características e condicionantes. Tese (Doutorado em Saúde Pública) Fundação Oswaldo Cruz, Escola Nacional de Saúde Pública Sergio Arouca, Rio de Janeiro, 2014. p. 41-149. Disponível em: https://www.arca.fiocruz.br/bitstream/handle/icict/35928/ve_Adelyne_Maria_ENSP_2014?sequence=2&isAllowed=y
PEREIRA, A. M. M. et al. Descentralização e regionalização em saúde na Espanha: trajetórias, características e condicionantes. Saúde Debate, v. 39, n. especial, p. 11-27, 2015. Disponível em: https://www.scielo.br/j/sdeb/a/GcXYcxMGdXLQvmSG7CLVKVh/?format=pdf&lang=pt
PEREIRA, A. M. M.; LIMA, L. D.; MACHADO, C. V. Descentralização e regionalização da política de saúde: abordagem histórico-comparada entre o Brasil e a Espanha. Ciência Saúde Coletiva, v. 23, n. 7, p. 2239-2252, 2018. Disponível em: https://www.scielo.br/j/csc/a/4FDDM5sBDT96yX5qCgYT6Bm/?format=pdf&lang=pt
PIQUET, R. P. S.; RIBEIRO, A. C. T. Tempos, ideias e lugares: o ensino do planejamento urbano e regional no Brasil. Revista Brasileira de Estudos Urbanos e Regionais, v. 10, n. 1, p. 49-59, 2008. Disponível em: https://www.redalyc.org/pdf/5139/513951693004.pdf
RIBEIRO, A. C. T. Regionalização: fato e ferramenta. In: LIMONAD, E.; HAESBAERT, R.; MOREIRA, R. (Org.). Brasil, século XXI: por uma nova regionalização? Agentes, processos e escalas. São Paulo: Max Limonad, 2004. p. 194-212. Disponível em: https://edisciplinas.usp.br/pluginfile.php/5696404/mod_resource/content/1/Ribeiro_2015.pdf
SANTOS, M.; SILVEIRA, M. L. O Brasil: território e sociedade no início do século XXI. 12. ed. Rio de Janeiro: Record, 2008. 507p.
SOUZA, C. Federalismo, desenho constitucional e instituições federativas no Brasil pós-1988. Revista Sociologia e Política, v. 24, p.105-121, 2005. Disponível em: https://www.scielo.br/j/rsocp/a/w75TqBF3yjv4JHqyV65vcjb/?format=pdf&lang=pt
SOUZA, C. M. Coordenação, uniformidade e autonomia na formulação de políticas públicas: experiências federativas no cenário internacional e nacional. Cadernos de Saúde Pública, v. 35, Supl. 2, 2019. Disponível em: https://www.scielo.br/j/csp/a/45DWPg6xBf99zWHR57q4hcK/?format=pdf&lang=pt
TELÉFORA, K. S. Tendências e padrões regionais dos Consórcios Públicos de Saúde no Brasil. Dissertação [Mestrado em Saúde Pública]. Fundação Oswaldo Cruz, Escola Nacional de Saúde Pública Sergio Arouca, Rio de Janeiro, 2020. Disponível em: https://www.arca.fiocruz.br/bitstream/handle/icict/51832/katiana_santos_tel%c3%a9fora_ensp_mest_2020.pdf?sequence=2&isAllowed=y
VARGAS, I. et al. Regional-based Integrated Healthcare Network policy in Brazil: from formulation to practice. Health Policy Plan, v. 30, p. 705-717, 2015. Disponível em: https://academic.oup.com/heapol/article/30/6/705/733288
VIANA, A. L. D. et al. Novas perspectivas para a regionalização da saúde. São Paulo em Perspectiva, v. 22, n. 1, p. 92-106, 2008. Disponível em: https://www.arca.fiocruz.br/bitstream/handle/icict/33079/NovasPerspectivas.pdf?sequence=2&isAllowed=y
VIANA, A. L. d'Á.; LIMA, L. D. (Org.). Regionalização e relações federativas na política de saúde do Brasil. Rio de Janeiro: Contra-Capa, 2011.
PARA IR MAIS LONGE:
BRANDÃO, C. Pacto federativo, reescalonamento do Estado e desafios para a integração e coesão regionais e para legitimar políticas de desenvolvimentos regional no Brasil. In: BRANDÃO, C.; SIQUEIRA, H. (Org.). Pacto federativo, integração nacional e desenvolvimento regional. São Paulo: Editora Fundação Perseu Abramo, 2013. p. 163-174. Disponível em: https://fpabramo.org.br/csbh/wp-content/uploads/sites/3/2020/10/DOC_0013-2.pdf
MONTEIRO NETO, A. Governos estaduais no federalismo brasileiro: capacidades e limitações no cenário atual. In: MONTEIRO NETO, A. (Org.). Governos estaduais no federalismo brasileiro: capacidades e limitações governativas em debate. Brasília: IPEA, 2014. p. 21-60. Disponível em: https://repositorio.IPEA.gov.br/bitstream/11058/3184/1/livro_governos_estaduais.pdf
SOUZA, C. Governos e sociedades locais em contextos de desigualdades e de descentralização. Ciência Saúde Coletiva, v.7, n. 3, p. 431-442, 2002. Disponível em: https://www.scielo.br/j/csc/a/MFGYkbm6J4m3KHQGB8fyYNJ/?format=pdf&lang=pt
VIANA, A. L. d`Á.; IOZZI, F. L. Enfrentando desigualdades na saúde: impasses e dilemas do processo de regionalização no Brasil. Cadernos de Saúde Pública, v. 35, Suppl. 2, 2019. Disponível em: https://www.scielo.br/j/csp/a/Q3YCmVdQG83vHbHSKSxDPXp/?format=pdf&lang=pt